دواء الإنسولين (Insulin) لعلاج مرض السكري
ما هو الإنسولين (Insulin)
الإنسولين هو هرمون ببتيدي يتكون من سلسلة من البروتينات (51 حمض أميني) ويتم إنتاجه من قبل جزر لانغرهانس الموجودة في خلايا بيتا في البنكرياس و يساعد الجسم في العديد من الوظائف الحيوية منها استخدام الجلوكوز للحصول على الطاقة حيث يدخل الإنسولين السكر الموجود في الدم (الجلوكوز) إلى الخلايا كما يساعد علي تخزين الجلوكوز في الكبد والعضلات والدهون كطاقة إحتياطية حيث أن الجلوكوز هو مصدر الطاقة الرئيسي والمفضل للجسم.
أما في حالة الإصابة بمرض السكري فلن يتمكن الجسم من إنتاج ما يكفي من الإنسولين أو لا يمكنه إستخدامه بشكل صحيح.
يأخذ معظم الأشخاص الإنسولين عن طريق حقنه في الجلد، على الرغم من وجود نسخة يتم استنشاقها أيضًا. إذا كان المريض مصابًا بداء السكري من النوع الأول، فهو بحاجة إلى الإنسولين لأن البنكرياس لم يعد يصنع الهرمون. أما إذا كان مصابًا بداء السكري من النوع الثاني، فقد يحتاج إلى الإنسولين، على الرغم من أن العديد من الأشخاص المصابين بهذا النوع من المرض يمكنهم التحكم في نسبة السكر في الدم بدونه.
آلية عمل الإنسولين (Mechanism of action)
يقوم الإنسولين بنقل الجلوكوز من الدم إلى الخلايا في جميع أنحاء الجسم. يأتي الجلوكوز من الأطعمة والمشروبات التي يتم إستهلاكها ومن إطلاق الجسم الطبيعي للجلوكوز المُخزَّن المُسمي بالجليكوجين (Glycogen).
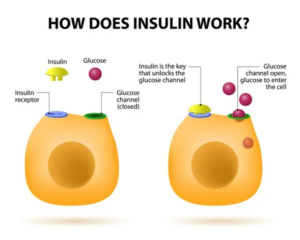
مستويات الإنسولين الطبيعية
لا يوجد مستويات ثابتة للإنسولين لأن كل شخص مختلف، واحتياجات كل فرد من الإنسولين تختلف بشكل كبير من ساعة إلى ساعة كل يوم. هناك عدة عوامل تؤثر على مستويات الإنسولين، مثل:
- نوع وكمية الطعام (الأطعمة التي تحتوي على الكربوهيدرات بشكل أساسي) التي تتناولها.
- متى وكم مرة يتم تناول الطعام.
- مستوى النشاط ونوع النشاط الذي تتم ممارسته (مثل تمارين القلب أو رفع الأثقال).
- المرض أو التوتر.
- النوم أو الإستيقاظ.
- هرمونات أخرى.
- بعض الأدوية، مثل الكورتيكوستيرويدات (Corticosteroids).
بالإضافة إلى ذلك، لا يوجد اختبار شائع للتحقق من مستويات الإنسولين على وجه التحديد.
الاستخدامات (Indications)
يُستخدم الإنسولين في علاج :
- مرض السكري من النوع الأول (Type 1 DM).
هو حالة من أمراض المناعة الذاتية حيث يهاجم الجهاز المناعي الخلايا المنتجة للأنسولين في البنكرياس. ويؤدي في النهاية إلى نقص تام في الأنسولين الطبيعي.
- السكري من النوع الثاني (Type 2 DM).
مقاومة الأنسولين هي السبب الرئيسي الآخر لمرض السكري. يحدث هذا عندما لا تستجيب الخلايا الموجودة في العضلات والدهون والكبد للأنسولين كما ينبغي.
يحتاج بعض الأشخاص – ولكن ليس جميعهم – المصابين بداء السكري من النوع 2 إلى الإنسولين لإدارة الحالة بشكل أفضل.هناك عدة أنواع أخرى من الأدوية الفموية لمرض السكري من النوع 2، مثل الميتفورمين و الميجليتينيد و السلفونيل يوريا.
تحارب هذه الأدوية مقاومة الأنسولين بطرق مختلفة. إذا كانت مقاومة الإنسولين شديدة، فقد لا تكون هذه الأدوية كافية للحفاظ على مستويات السكر في الدم الصحية. هذا عندما يكون هناك حاجة إلى الإنسولين.
الأنواع المختلفة من الإنسولين
العديد من أشكال الأنسولين تعالج مرض السكري. ويتم تجميعها حسب مدى سرعة بدء مفعولها ومدة استمرار آثارها.
تشمل أنواع الأنسولين ما يلي:
- سريع المفعول (Rapid-acting): يبدأ هذا النوع من الأنسولين بالعمل خلال 15 دقيقة تقريبًا ويستمر لمدة تتراوح من ساعة إلى 5 ساعات، اعتمادًا على النوع الذي يتم إستخدامه. يتم تتناول الإنسولين سريع المفعول قبل تناول الوجبة، وعادةً ما يتم إقرانه بنوع طويل المفعول من الأنسولين.
- قصير المفعول (Short-acting): يُسمى أيضًا الإنسولين العادي، ويستغرق هذا الشكل حوالي 30 دقيقة ليعمل بشكل كامل ويستمر من 3 إلى 8 ساعات. يجب تناول الإنسولين قصير المفعول قبل 30 إلى 60 دقيقة من تناول الوجبة.
- متوسط المفعول (Intermediate-acting): غالبًا ما يتم دمجه مع الإنسولين سريع أو قصير المفعول، ويغطي الإنسولين متوسط المفعول احتياجات الجسم من الإنسولين لمدة نصف يوم تقريبًا. بعض الناس يستخدمونه بين عشية وضحاها. يبدأ الإنسولين متوسط المفعول في العمل خلال ساعة أو ساعتين، ويستغرق من 2 إلى 4 ساعات للوصول إلى ذروة تأثيره.
- طويل المفعول (Long-acting): يوفر هذا النموذج يومًا كاملاً من تغطية الإنسولين. من المحتمل أن يتم إستخدام نوعًا من الإنسولين قصير المفعول معه.
- مخلوط مسبقًا (Premixed): هناك عدة أشكال من الإنسولين المخلوط مسبقًا، تجمع هذه الأنواع بين الإنسولين قصير المفعول ومتوسط المفعول في زجاجة واحدة أو قلم إنسولين واحد، والذي يجد بعض الأشخاص أنه أسهل في إدارته.
طرق تناول الإنسولين
تشمل الخيارات الرئيسية لتناول الإنسولين ما يلي:
المحاقن (Syringes): يستخدم معظم الأشخاص الذين يستخدمون الإنسولين حقنة، وهي عبارة عن أنبوب متصل بإبرة يمكن استخدامه لحقن الدواء في الجسم. لتحضير المحقنة، يتم وضع الإبرة في زجاجة الإنسولين ومن ثم سحب الجرعة المناسبة. ثم يقوم المريض أو مقدم الرعاية الخاص به بإدخال الإبرة في الجسم وحقن الإنسولين.
الأقلام (Pens): مثل الحقنة، يستخدم قلم الإنسولين إبرة لحقن الدواء في الجسم. لكن الأقلام مملوءة مسبقًا بالإنسولين، لذلك لا حاجة إلى تعبئتها من الزجاجة. بعض أقلام الإنسولين يمكن التخلص منها، بينما يمكن إعادة استخدام البعض الآخر. الأقلام أكثر ملاءمة من المحاقن ولكنها أكثر تكلفة في الاستخدام.
المضخات (Pumps): مضخة الإنسولين عبارة عن جهاز كمبيوتر صغير يرتديه المريض على جسمه. تحتوي على حاوية مملوءة بالإنسولين وخرطوم ذو إبرة في نهايته يتم إدخاله في الجسم. يمكن توجيه الكمبيوتر لتوفير تدفق منخفض وثابت من الإنسولين طوال اليوم أو توصيل بلعة (Bolus) من الإنسولين بعد تناول وجبة للتحكم في نسبة السكر في الدم.
أجهزة الاستنشاق (Inhalers): إذا كان المريض يستخدم الإنسولين سريع المفعول، فلديه خيار استنشاقه بدلاً من الحقن.
أماكن حقن الإنسولين
يمكن حقن عدة مناطق من الجسم بالإنسولين. بشكل عام، المناطق التي عادة ما تكون بها دهون في الجسم (الأنسجة الدهنية) هي أفضل المواقع. وتشمل هذه:
- البطن — على بعد 5 سم على الأقل من زر البطن.
- الجزء الأمامي أو الجانبي من الفخذين.
- الجزء الخلفي من الذراعين العلويين.
- الأرداف العليا.
مكان حقن الإنسولين مهم، سوف يمتصه الجسم بالتساوي إذا تم الحقن في البطن، ولكن ليس دائمًا في نفس المكان حيث أنه من المهم خلط مكان حقن الإنسولين لمنع حدوث مضاعفات جلدية.
الجرعة (Dose)
يتم تحديد الجرعة من قبل الطبيب المختص حسب قيم تحليل السكر التراكمي (HbA1c) وقياسات مستوي السكر في الدم الصائم و العشوائي.
- لكنه عادةً ما يتم البدء بأصغر جرعة ممكنة وهي 0.4 – 0.5 وحدة لكل كيلوجرام في اليوم.
- يتم زيادة الجرعة تدريجيًا حسب الحاجة حتي يتم ضبط مستوي الجلوكوز في الدم.
- يتم أخذ ثلثي الجرعة قبل الإفطار والثلث الأخير قبل الغداء.
- تتكون ثلثي الجرعة من الإنسولين متوسط المفعول والثلث الآخر من قصير المفعول (Mixtard).
جدول جرعات الإنسولين لمرضى السكر
يتم عادة تقسيم جدول جرعات الإنسولين طبقًا لسرعة مفعوله ومدة تأثيره:
| النوع | الإسم التجاري | المدة |
| سريع المفعول (Rapid-acting) |
(Humalog) Insulin Lispro |
بداية التأثير: 5-10 دقائق مدة التأثير: 4 ساعات |
| قصير المفعول (Short-acting) | Neutral (Regular) Humulin R Novolin R |
بداية التأثير: 15-30 دقيقة ذروة التأثير: 2-4 ساعات مدة التأثير: 4-6 ساعات |
| متوسط المفعول (Intermediate-acting) | Isophane (NPH) Humulin N |
بداية التأثير: ساعتين ذروة التأثير: 6-8 ساعات مدة التأثير: 12-24 ساعة |
| طويل المفعول (Long-acting) | Lente Insulin (Lantus) Glargine Insulin detemir |
بداية التأثير: 6-8 ساعات ذروة التأثير: 12-24 ساعة مدة التأثير: حتي 36 ساعة |
| مخلوط مسبقًا (Premixed) | Mixtard | 30% قصير المفعول + 70% متوسط المفعول |
تعليمات حول جرعات الإنسولين لمرضى السكر
- يجب إخبار الطبيب إذا كان هناك حساسية تجاه الإنسولين قبل الإستخدام.
- يجب إخبار الطبيب إذا كان المريض يعاني من أمراض الكلى أو الكبد أو الغدة الدرقية قبل استخدام الإنسولين.
- الإحتفاظ بقارورة الإنسولين أو قلم الإنسولين الذي لم يتم استخدامهما بعد داخل الثلاجة، وتجنب التجميد.
- الإحتفاظ بقارورة الإنسولين داخل الثلاجة بعد فتحها، والإحتفاظ بالقلم على درجة حرارة الغرفة بعد استعماله.
- يجب الالتزام بجرعات الإنسولين المقررة من قبل الطبيب ومراقبة سكر الدم بانتظام لتجنب الهبوط الحاد في سكر الدم،
تشمل أعراض هبوط سكر الدم على: خفقان نبض القلب، التعرق، الرعشة، الدوار، غباش الرؤية والتشنجات العصبية أحيانًا، ويكون الخطر كبيرًا في حال حدوث غيبوبة السكر.
يرجى الحذر وإخبار الطبيب في الحالات الآتية، فهي عوامل تؤثر على مستوى السكر في الدم وعمل الإنسولين:
- ارتفاع درجة الحرارة أو الالتهابات والعدوى أو العمليات الجراحية أو الإصابات بمختلف أنواعها، فجميعها عوامل تؤدي إلى اضطراب مستوى السكر في الدم وقد يحتاج المريض لزيادة جرعة الإنسولين خلال هذه الفترات.
- ممارسة الرياضة، حيث أن الرياضة تؤثر على مستوى السكر في الدم لذا يجب قياس مستوى السكر قبل وبعد الرياضة وتحديد كمية الإنسولين المناسبة من قبل الطبيب لتجنب الهبوط في مستوي سكر الدم.
- شرب الكحول، في حال أخذ جرعات الإنسولين لأنه يزيد من خطر هبوط سكر الدم بطريقة حادة أيضًا.
الأعراض الجانبية للإنسولين (Side Effects)
المضاعفات الأكثر شيوعًا للعلاج بالإنسولين هي انخفاض مستويات الجلوكوز في الدم (نقص السكر في الدم) نتيجة تناول كمية كبيرة من الإنسولين.
تشمل الآثار الجانبية المحتملة الأخرى للعلاج بالإنسولين، وهي نادرة، ما يلي:
- تفاعلات الجلد مع حقن الإنسولين (Skin reactions with injected insulin): يمكن أن يؤدي حقن الأنسولين في نفس المنطقة بشكل متكرر إلى تكوين رواسب دهنية تحت الجلد، مما يجعل البشرة تبدو متكتلة. ويمكنه أيضًا تدمير الدهون، مما يتسبب في ظهور فجوة في الجلد. وتسمى هذه المشكلة الحثل الشحمي الموضعي (Localized Lipodystrophy). يمكن أن يقلل من امتصاص الإنسولين المحقون، لذلك من المهم تغيير مواقع الحقن بشكل متكرر.
- رد الفعل التحسسي للأنسولين (Allergic reaction to insulin): قد يصاب بعض الأشخاص بردود فعل تحسسية تجاه أنواع معينة من الأنسولين، يمكن أن يسبب الألم والحرقان، يليه تغير لون الجلد والحكة والتورم حول موقع الحقن لعدة ساعات.
- تطوير الأجسام المضادة للأنسولين (Developing insulin antibodies): في حالات نادرة جدًا، يمكن للجسم إنتاج أجسام مضادة للإنسولين المصنع لأنه ليس مثل الإنسولين الطبيعي تمامًا. قد تتداخل هذه الأجسام المضادة مع مدى جودة عمل الإنسولين المُصنع. وقد يتطلب الأمر من المريض تناول جرعات كبيرة جدًا من الإنسولين.
- وذمة الإنسولين (Insulin edema): يؤدي الإنسولين في بعض الأحيان إلي إحتباس السوائل والأملاح مما يؤدي إلي حدوث وذمة الإنسولين ويمكن أن يتسبب هذا في إرتفاع ضغط الدم (Hypertension).
- زيادة الوزن (Weight gain).
التداخلات الدوائية (Drug Interaction)
يتفاعل الإنسولين مع العديد من الأدوية، وتشمل:
- الأدوية الأخرى لمرض السكري مثل الميتفورمين و الميجليتينيد و السلفونيل يوريا.
- أدوية ضغط الدم (Antihypertensive drugs).
- مضادات الذهان غير التقليدية (Atypical antipsychotics).
- الكورتيكوستيرويدات (Corticosteroids).
- بعض المضادات الحيوية (Antibiotics).
- الكحول يمكن أن تسبب مشاكل أيضًا.
غالبًا ما تسبب هذه التفاعلات انخفاض نسبة الجلوكوز في الدم.
موانع الاستخدام (Contraindications)
هناك بعض الموانع لإستخدام الإنسولين.
- وجود تاريخ مرضي للمريض يعاني من حساسية تجاه الإنسولين، ويمنع إعادة استخدامه.
- في المرضى الذين يعانون من الورم الإنسوليني (Insulinoma)، حيث يوجد إنتاج مفرط للأنسولين الداخلي، يُمنع استخدام الأنسولين الخارجي.